心臓血管外科(心臓・胸部大動脈)
特色
当科は2000年6月に救命救急センターの設立とともに開設され、以後2022年末までに約2000例の心臓大血管手術を行ってきました。西多摩医療圏の循環器疾患の砦として、循環器内科や救命救急センターなど院内の各診療科、近隣の病院・医院と連携をとりながら虚血性心疾患、心臓弁膜症、大動脈疾患と幅広く対応しています。当医療センターは心臓血管外科専門医認定機構により基幹修練施設として認定されており、経験豊富なスタッフが診療にあたります。
地域の特色としてご高齢の患者さん、合併症をお持ちの患者さんが多く、高リスク症例が増加していますが、我々は他科・他職種の専門家と連携しながら各患者さんに対応することにより、当医療センターで治療を完結することができます。
当医療センターは東京都の急性大動脈スーパーネットワークに加盟し、緊急大動脈支援病院として急性大動脈解離、大動脈瘤破裂などの急性大動脈症の治療に24時間体制で対応しています。 → 急性大動脈スーパーネットワーク
心臓胸部大血管手術数の推移
虚血性心疾患とは、心臓を養う冠動脈という血管が細くなったり、つまったりして、心筋の虚血をきたす疾患の総称で、狭心症や心筋梗塞などが代表的疾患です。
冠動脈バイパス手術は、冠動脈の狭くなった部分の先に、体内の別の血管(内胸動脈、橈骨動脈、胃大網動脈、大伏在静脈など)をつないで新たな血液の流れをつくる手術です。
この手術には2種類の方法があり、人工心肺を使用し心停止下に行う方法(on pump CABG)と心臓を動いた状態のままで手術を行う方法(心拍動下冠動脈バイパス手術;OPCAB)があります。高齢や合併症など、人工心肺を使用することのデメリットが大きい患者さんにはOPCABを選択します。当科では各患者さんの背景や病変などからそれぞれに適した治療法を選択しており、ここ数年は高齢者が多いことを反映して、およそ70%の患者さんにOPCABを行なっています。現在までの冠動脈バイパス手術数は約1000例(うち単独冠動脈バイパス術約800例)です。
心筋梗塞後の左心室瘤や虚血性心筋症などの低心機能症例に対しては、積極的に左室形成術(Dor手術やSAVE手術)を行っています。現在までに約150例に手術を行いました。
両側内胸動脈を用いた3枝バイパス術
心臓弁膜症は心臓手術の約3割を占め、大動脈弁、僧帽弁疾患が主な疾患です。
大動脈弁疾患に対しては人工弁置換を基本的手術としています。近年の高齢化に伴い、年々、高齢者の大動脈弁狭窄症の患者さんが増加しており、大動脈弁置換の患者さんの約半数は80歳以上です。当科では65歳以上の患者さんには下図にあるような生体弁を用いて人工弁置換を行っています。
生体弁(ウシ心のう膜弁)
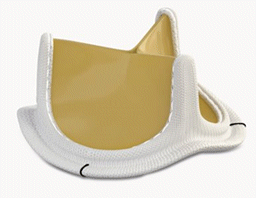
僧帽弁疾患は、僧帽弁閉鎖不全症が多く、これに対しては自己弁を温存する弁形成術を多く行っています。病変に応じた戦略で良好な成績が得られており、逆流の再発による再手術はほとんどありません。また、弁膜症に合併した心房細動については、メイズ手術という不整脈に対する手術を行っています。その他僧帽弁狭窄症や、感染による手術には、人工弁を用いた僧帽弁置換術を行っています。
僧帽弁後尖逸脱に対する僧帽弁形成術
小さな創で早期社会復帰を~低侵襲心臓手術(MICS: ミックス)
多くの心臓手術は胸の真ん中に15-20cmの創を作り、胸骨を切開して行います。そのため、数ヶ月の行動制限(重いものを持たない、自動車自転車の運転をしない)を強いられたり、創が痛んだり、美容面での問題がありました。MICS手術は、右の外側の胸に5-8cmの創から、専用の器具を用いて弁膜症の手術を行うものであり、胸骨を切らないことで、術後の回復が早く、早く社会復帰できます。また、正面からは分からないような創ですので、美容面でのメリットもあります。ただしすべての患者さんに適用できるわけではなく、術前に十分検討させていただき、ベストな方法を相談させていただきます。
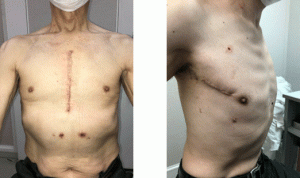
左:通常の開心術の創部(胸骨正中切開)右:MICS手術での創部
大動脈疾患では大動脈瘤と大動脈解離が治療対象となります。大動脈解離は胸痛、背部痛で突然発症し、救命救急センターに搬送されることが多く、A型解離では、手術を行わない場合48時間以内の死亡率が約50%と非常に高いため、診断され次第、緊急手術が必要となります。当科は東京都の大動脈スーパーネットワークに緊急大動脈支援病院として参加しており、西多摩地区の緊急大動脈症に対応しています。
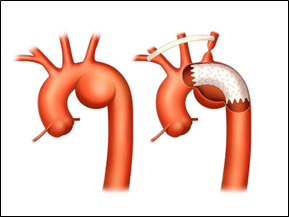
胸部大動脈瘤に対しては、上行大動脈~弓部大動脈にかけてのものに対しては人工血管置換術を、下行大動脈にはステントグラフト内挿術を第一選択としています。しかし弓部大動脈瘤の手術は侵襲が大きいため、高齢者や高リスク患者さんに対しては、必要に応じてステントグラフト内挿術を選択します。当医療センターでは今までに約380例の大動脈手術を行い、うち140例に緊急手術を行いましたが、緊急手術の入院死亡率は5.0%と待機手術と遜色のない成績を維持しています。ステントグラフト内挿術は2011年から開始し、現在までに73例に行いました。
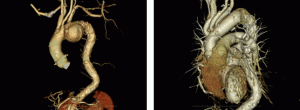
弓部大動脈瘤に対する人工血管置換術
弓部大動脈瘤に対するステントグラフト内挿術(デブランチ法)
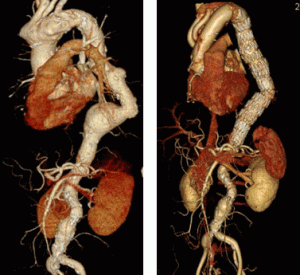
広範な胸部大動脈瘤に対する人工血管置換術+ステントグラフト内挿術
高齢者の手術について
近年の高齢化に伴い、元気な80歳代の患者さんが増加しており、基本的にはよほどの禁忌(意識障害、高度の認知症、寝たきりや末期癌の合併など)がない限り、手術により元気になれると考えられる場合には心臓手術を行っています。近年の80歳以上の症例は全手術症例の約25%と非常に増加していますが、80歳未満と比べても遜色ない成績を出しています。
心臓手術のあとに寝たきりにならずに手術前の生活に早く戻れるように。術後早期よりリハビリテーションを積極的に行い、退院支援を行っています。
症例の登録について
当科(心臓血管外科)では平成20年から、当医療センター倫理委員会の承認を得て、患者さんの同意の上、日本心臓血管外科データベース(JACVSD)に症例の内容を登録してきました。これにより、国内の心臓血管外科の成績が明らかになるとともに、Japan Scoreという個々のリスク評価が可能になり、患者さんにより詳細な説明も可能となってきました。
一方、平成23年1月から外科系の臨床学会が連携して設立した一般社団法人National Clinical Database(日本臨床データベース機構、NCD)が、手術症例の登録事業を開始し、心臓血管外科の分野はJACVSDからNCDに移行しました。このため、当科もNCDに患者さんの登録を行っています。医療の現状を把握し、より安全で質の高い医療を提供することを目的としています。NCDのホームページに詳しい説明が記載されていますので、ご参照ください → NCDホームページ

